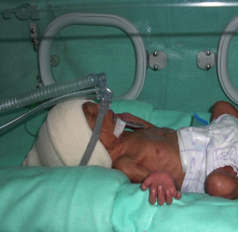
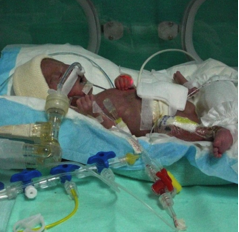
Apakah Sindrom Kesukaran Pernafasan (Respiratory Distress Syndrome, RDS)?
Sindrom Kesukaran Pernafasan (RDS) pada bayi baru lahir, juga dikenali sebagai penyakit membran hyalin, adalah komplikasi biasa dikalangan bayi pramatang. Bayi dengan keadaan ini akan mempunyai kesukaran bernafas dan mungkin memerlukan rawatan penjagaan rapi. Tahap RDS boleh jadi ringan atau teruk, keterukan dan perkembangan penyakit bergantung terutamanya pada kematangan paru-paru bayi.
Siapakah yang mendapat RDS? Faktor risiko untuk RDS neonatal:
Semakin awal bayi dilahirkan (pramatang), semakin tinggi kemungkinan untuk bayi mendapat RDS kerana bahan permukaan/surfaktan yang kurang dan tidak matang di dalam paru-paru bayi. Kajian menunjukkan bahawa secara purata, paru-paru bayi hanya mencapai kematangan dan berfungsi sepenuhnya selepas 35 hingga 36 minggu kehamilan. Bagi bayi yang dilahirkan sebelum tempoh itu, pernafasan boleh menjadi cabaran yang serius.
Terdapat faktor-faktor risiko yang lain selain pramatang sebagai punca utama RDS. Ini termasuk bayi kepada ibu yang mempunyai masalah kencing manis, sejarah adik-beradik sebelumnya dengan RDS, kelahiran kembar, kelahiran yang sukar, kelahiran caesarean (pembedahan) dan bayi lelaki.
Apa yang menyebabkan RDS?
Pada bayi yang sihat, kantung pertukaran udara paru-paru (dipanggil alveoli) disaluti oleh sejenis bahan yang dipanggil surfaktan. Surfaktan adalah bahan berminyak seperti sabun yang membuat permukaan paru-paru licin. Apabila bayi mengambil nafas pertamanya, kantung udara paru-paru akan mengembang, dan dipenuhi dengan udara. Oleh kerana keadaan permukaan yang licin, kantung udara kekal terbuka apabila bayi menghembus nafas dan mudah untuk kembang semula apabila bayi menarik nafas.
Surfaktan mula terhasil dalam paru-paru bayi biasanya pada minggu ke 24 kehamilan. Ianya beransur-ansur dihasilkan sehingga sepenuhnya pada minggu ke-37. RDS adalah disebabkan oleh kekurangan dan ketidakmatangan surfaktan bersama-sama dengan ketidakmatangan struktur paru-paru, menjadikan pernafasan sangat sukar dan tidak cekap. Semakin awal bayi dilahirkan, semakin tidak matang paru-paru bayi dan peluang RDS terjadi semakin tinggi.
Bagaimana RDS berlangsung/berkembang?
RDS biasanya bermula sejurus selepas kelahiran dan boleh menjadi semakin teruk dalam tempoh 2 hari pertama. Bayi yang mendapat RDS mempunyai kesukaran bernafas atau pernafasan yang cepat untuk menyingkirkan gas karbon dioksida (gas sisa), pernafasan berbunyi (mendengus), dada melekuk masuk dan kebiruan (“cyanosis”) akibat kekurangan oksigen.
Bayi mungkin memerlukan sokongan pernafasan untuk 2-3 hari pertama. Bayi akan beransur pulih dengan sokongan yang mencukupi dan apabila paru-paru menghasilkan lebih banyak surfaktan.
Bagaimana RDS dikesan?
RDS sering didapati di kalangan bayi pramatang kerana ketidakmatangan paru-paru adalah punca utama RDS. Bayi yang mendapat RDS biasanya menunjukkan tanda-tanda berikut:
- Pernafasan cepat untuk menyingkirkan gas sisa pernafasan (karbon dioksida).
- Mendengus – bunyi yang dihasilkan apabila bayi cuba untuk menghembus nafas melalui peti suara tertutup untuk membuka alveoli yang kuncup.
- Dada melekuk masuk dengan setiap pernafasan.
- Kulit kebiruan (“cyanosis”) yang menunjukkan kekurangan oksigen dalam darah.
Kesemua tanda-tanda di atas tidak khusus untuk RDS kerana mereka juga dilihat dalam masalah pernafasan lain seperti jangkitan paru-paru.
Ujian/Siasatan yang dijalankan
-
X-ray dada perlu dijalankan untuk mengesahkan diagnosis RDS. Ia akan menunjukkan pengurangan isipadu paru-paru dan gambaran seperti “ground glass” (kaca hancur) (Rajah 2).
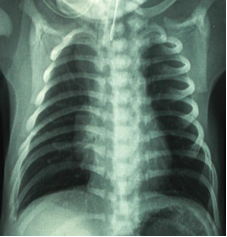
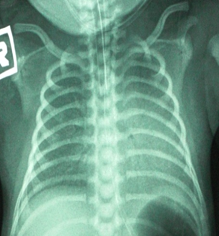
Rajah 1: X-ray paru-paru normal Rajah 2: Sindrom Kesukaran Pernafasan - Ujian darah untuk mengukur tahap oksigen, karbon dioksida dan asid dalam darah adalah berguna untuk menunjukkan tahap keterukan RDS.
- Pulse oximeter adalah alat pemantau oksigen badan yang biasa digunakan dalam penjagaan rawatan rapi, yang dilihat sebagai cahaya kecil yang melekat pada tangan atau kaki bayi. Darah bayi juga akan diuji untuk kemungkinan jangkitan seperti jangkitan kuman dalam darah atau jangkitan paru-paru (“pneumonia”) yang boleh menemani RDS.
Bagaimana RDS boleh dicegah?
Cara yang paling berkesan untuk mencegah RDS adalah dengan mencegah kelahiran pramatang. Penjagaan antenatal yang baik adalah penting kerana ini akan menjurus kepada ibu yang sihat, bayi yang sihat dan mengurangkan kelahiran pramatang.
Pertimbangan yang bijak sebelum memutuskan pembedahan caesarean, mengelakkan pembedahan yang tidak perlu atau pembedahan sebelum masanya juga memainkan peranan penting dalam mengurangkan risiko RDS.
Jika kelahiran tidak boleh ditangguhkan sehingga selepas 34 minggu, ibu boleh diberi terapi suntikan kortikosteroid sebelum kelahiran. Kortikosteroid (seperti Dexamethasone) boleh membantu dalam mematangkan paru-paru bayi. Kortikosteroid sering diberikan kepada ibu mengandung yang mempunyai risiko bersalin awal antara 24 dan 34 minggu kehamilan. Untuk rawatan yang berkesan, 2 dos kortikosteroid harus diberi, dengan dos pertama diberikan sekurang-kurangnya 24 jam sebelum kelahiran yang paling berkesan. Rawatan ini akan mengurangkan kadar dan keterukan RDS serta kadar komplikasi lain di kalangan bayi pramatang.
Bagaimana bayi baru lahir dengan RDS dirawat?
Kes kelahiran yang berisiko tinggi seperti bayi pramatang dengan RDS akan menyebabkan kesukaran bernafas sejurus selepas kelahiran; oleh itu perhatian segera oleh doktor akan diperlukan pada masa kelahiran.
Bayi dengan RDS ringan boleh dirawat dengan Nasal Continuous Positive Airway Pressure, NCPAP (tekanan udara positif berterusan melalui hidung – Rajah 3). Bayi dengan keadaan yang lebih teruk dirawat dengan sokongan pernafasan mekanikal (Rajah 4) dan pemberian surfaktan gantian.
|
|
|
| Rajah 3: NCPAP | Rajah 4: Sokongan pernafasan mekanikal |
Adalah penting bahawa semua bayi dengan RDS menerima penjagaan sokongan yang lain, termasuk pengendalian bayi yang minima, pengekalan suhu badan, pengurusan cecair badan, nutrisi yang mencukupi serta pencegahan jangkitan.
Rujukan:
- Nelson Textbook of paediatric 18th edition , Robert M. Kliegman, MD, Bonita M.D. Stanton, MD, Joseph St. Geme, Nina Schor and Richard E. Behrman.
- European Consensus Guidelines on the management of neonatal respiratory distress syndrome – 2010 updates , Neonatology 2010;97 : 402-417.
- Elective cesarean Section ; It’s impact on neonatal respiratory outcome, Clinical perinatology, 2008 June : 35(2) : 373 –iv , Ashwin Ramachamdrappa Dept of paeds university school of medicine Atlanta.
- Neonatal Outcomes of late – Preterm Birth associated or not with intrauterine growth restriction, Obstetric and Gynecology International, Volume 2010. Article ID 231842, Cristiane Ortigosa Rocha, Roberto Eduardo Bittar, and Marcelo Zugaib Dept of Obstetrics, University of Sao Paulo, Brazil.
- Neonatal respiratory distress syndrome , Medline : Daniel Rauch, MD, FAAP, Director, Pediatric Hospitalist Program, Associate Professor of Pediatrics, NYU School of Medicine, New York, NY.
- Antenatal steroids in preterm labour for the prevention of neonatal deaths due to complications of preterm, International Journal of epidemiology 2010:39 – 122 i33, Judith Mwansa- Kambafwile et al, Dept Public Health, Faculty Of Health sciences, University Cape Town, south Africa.
- Neonatal respiratory distress: recent progress in understanding pathogenesis and treatment outcomes, Korean journal of pediatrics Vol.53, no1, and 20: So young Kim, Dept of pediatrics, College of Medicine. The Catholic University of Korea;Seoul, Korea.
- Respiratory Distress Syndrome , About kids health, Children Hospital for the sick, Andrew James MBChB, MBI, FRACP,FRCPC & Jaques Belik, MD, FRCPC.
- Textbook of Perinatology ;10-15, E Saling.
- Quality Improvement in respiratory care: Decreasing BPD Robert H. P fister et al Dept of Pediatrics, The University of Vermont, Burlington, VT, USA Clin Perinatol 37 (2010) 273–293.
| Semakan Akhir | : | 28 Ogos 2020 |
| Penulis | : | Dr. Ang Ee Lee |
| Penyemak | : | Dr. Zainab bt. Kusiar |